Anesthesie
Binnenkort ondergaat u een operatie in het Ommelander Ziekenhuis Groningen. Uw behandelend arts heeft u daarover geïnformeerd. Bij die operatie is een vorm van anesthesie (narcose of verdoving) nodig. In deze folder kunt u lezen over zaken die met uw anesthesie te maken hebben. Als u na het lezen nog vragen heeft, stel die dan gerust aan de anesthesioloog of de verpleegkundige.
Er bestaan verschillende soorten anesthesie of verdoving.
- Algehele anesthesie of narcose, waarbij het hele lichaam wordt verdoofd en u tijdelijk buiten bewustzijn bent.
- Regionale anesthesie, hierbij wordt een groter gedeelte van het lichaam, zoals een arm (een zogenoemde plexus anesthesie van een arm/biers blok) of het hele onderlichaam (ruggenprik), tijdelijk gevoelloos gemaakt. U blijft dan tijdens de operatie wakker, maar als u dat liever hebt kunt u een slaapmiddel krijgen.
- Perifere zenuwblokkades en lokale verdoving, waarbij een klein stukje huid 'plaatselijk' wordt verdoofd, bijvoorbeeld om een wond te hechten en bepaalde gebieden te verdoven.
- Gecombineerde anesthesie. Hierbij krijgt u naast de regionale anesthesie, algehele anesthesie. Het voordeel daarvan is de mogelijkheid tijdens en na de operatie een betere pijnstilling te geven. Dit is afhankelijk van de operatie.
Overigens ziet u niets van de operatie: alles wordt met doeken afgedekt.
Welke anesthesie voor u het meest geschikt is, hangt af van verschillende factoren, zoals leeftijd, lichamelijke conditie en het soort operatie. Uw eigen wensen kunt u doorgeven aan de anesthesioloog, die daarmee rekening zal houden bij de beslissing over het soort anesthesie.
Voordat u wordt geopereerd maakt u kennis met de anesthesioloog. Dit is een arts die de anesthesie tijdens de operatie verzorgt. Ook zorgt deze specialist voor de pijnbestrijding en andere zorg rondom de operatie. Hij of zij zal u mogelijk vragen stellen over uw gezondheid, welke medicijnen u gebruikt en of u allergisch bent voor bepaalde medicijnen. U kunt ook vragen verwachten over eerdere operaties en hoe u toen op de anesthesie reageerde. Zo krijgt de anesthesioloog een indruk van uw gezondheidstoestand.
Tijdens de operatie is de anesthesioloog of diens assistent (de anesthesiemedewerker) voortdurend bij u. De anesthesioloog kan op ieder moment de anesthesie bijstellen.
Voor de operatie moet u nuchter zijn. Dit is om braken tijdens en na de operatie te voorkomen. Deze maatregelen gelden voor zowel operaties onder algehele anesthesie als operaties onder plaatselijke verdoving.
Op de operatiedag gelden de volgende belangrijke instructies:
- het nuchter-beleid te volgen;
- geen make-up, nagellak en kunstnagels te gebruiken (in ieder geval 2 vingernagels vrij te laten);
- geen dagcrème of bodylotion te gebruiken;
- sieraden en piercings te verwijderen (ringen die niet afkunnen worden doorgezaagd);
- het te opereren gebied niet scheren. Dit gebeurt indien nodig op de operatiekamer;
- indien met uw anesthesioloog afgesproken: bestaande medicatie doorgebruiken of stoppen;
- indien door uw anesthesioloog voorgeschreven, krijgt u ongeveer 1 uur voor vertrek naar de operatiekamer, kalmerende en/of pijnstillende medicatie van de verpleegkundige. Deze medicatie moet u met zo weinig mogelijk water innemen;
- tussen vaccinaties en de operatiedatum moeten bij volwassenen en kinderen minimaal 2 dagen zitten.
Nuchter-beleid bij volwassenen en kinderen vanaf 16 jaar
- Als u geopereerd wordt op dezelfde dag dat u wordt opgenomen, mag u tot 6 uur voor de opname eten/sondevoeding gebruiken.
- Tot 2 uur voor de opname mag u nog water, ranja, zwarte koffie of thee (met suiker) drinken, maar géén melk of melkproducten (ook geen koffiemelk).
- Als u de dag voor operatie al wordt opgenomen, vertelt de verpleegkundige op de afdeling u wanneer u moet stoppen met eten en drinken.
Nuchter-beleid bij kinderen tot en met 15 jaar
- Tot zes uur van tevoren mogen ze eten en flesvoeding, papjes en vla nuttigen.
- Tot vier uur voor de operatie mogen ze borstvoeding krijgen (indien van toepassing).
- Tot opname in het ziekenhuis mogen ze helder vloeibaar drinken. Dit is water, suikerwater, thee, heldere appelsap, aanlenglimonade of waterijsjes. Géén melkproducten en géén vruchtensap. Kinderen tot 10kg lichaamsgewicht mogen maximaal 50ml/h helder vloeibaar drinken tot de opname, kinderen vanaf 10kg mogen maximaal 100ml/h drinken tot de opname. Bij opname krijgen kinderen nog een keer drinken aangeboden op de afdeling, samen met eventuele medicatie.
- Als ze de dag voor de operatie al worden opgenomen, vertelt de verpleegkundige op de afdeling wanneer ze moeten stoppen met eten en drinken.
Het bovenstaande nuchterbeleid is belangrijk om te zorgen dat er zo weinig mogelijk inhoud in de maag zit. Anders is er een kans dat er bij de start van de anesthesie maaginhoud in de longen of de luchtpijp terecht komt, wat erg gevaarlijk is. Tegelijk is het niet goed om te lang nuchter te zijn, want dan kan je bijvoorbeeld last krijgen van lage bloedsuikers, een lage bloeddruk tijdens anesthesie en onnodige stress en ongemak.
Als u geen algehele narcose krijgt tijdens de operatie mag u:
- uw eigen muziek meenemen (mp3 speler o.i.d.);
- uw gebitsprothese dragen;
- uw bril/contactlenzen dragen;
- uw gehoorapparaat dragen.
Wel is toegestaan een slokje water om medicijnen in te nemen of bij het tanden poetsen.
In plaats van een pyjama krijgt u een operatiehemd aan.
U wordt vriendelijk verzocht eventuele kostbaarheden thuis te laten.
De verpleegkundige brengt u in uw bed naar de holding (operatieafdeling). Daar ziet u de holdingverpleegkundige, anesthesioloog en anesthesiemedewerker.
Voordat u de narcose krijgt, wordt bewakingsapparatuur aangesloten. U krijgt plakkers op de borst om de hartslag te meten en een klemmetje op uw vinger om het zuurstofgehalte in uw bloed te controleren. De bloeddruk wordt aan de arm gemeten. U krijgt een naald in uw arm, waarop een infuus wordt aangesloten. Via deze naald spuit de anesthesioloog de narcosemiddelen in. U valt binnen een halve minuut in een diepe slaap.
Kleine kinderen zijn vaak bang voor een prik. Zij worden daarom meestal in slaap gebracht met een kapje. Het is ook mogelijk de huid te verdoven met een pleister, waardoor het kind het prikje nauwelijks voelt.
Om de ademhaling tijdens de anesthesie te kunnen controleren wordt vaak, voordat de operatie begint, een plastic buisje in de keel gebracht. U merkt daar niets van, want u bent dan onder narcose.
Tijdens de operatie blijft de anesthesioloog of anesthesiemederwerker voortdurend bij u. De anesthesioloog bewaakt en bestuurt tijdens de operatie de functies van uw lichaam. Dankzij de bewakingsapparatuur kan precies worden vastgesteld hoe uw lichaam op de operatie reageert. De ademhaling en de bloedsomloop kunnen zo nodig worden bijgestuurd en er worden medicijnen toegediend om de narcose te onderhouden.
Bijwerkingen van narcose
Nadat u bent bijgekomen uit een narcose kunt u zich nog wat slaperig voelen. Met het uitwerken van de narcose kan er pijn optreden in het operatiegebied. Ook kunt u misselijk zijn na de operatie, hiervoor kunt u medicatie krijgen.
Heeft u na de operatie een zwaar of kriebelig gevoel achterin de keel, dan komt dat van het buisje dat tijdens de operatie in uw keel zat om de ademhaling te regelen. Die irritatie verdwijnt vanzelf binnen een aantal dagen.
Veel mensen hebben dorst na een operatie. Als u wat mag drinken, doe dan voorzichtig aan. Mag u niet drinken, dan kan de verpleegkundige uw lippen nat maken om de ergste dorst weg te nemen.
Complicaties bij narcose
Een algehele anesthesie is tegenwoordig bijzonder veilig door verbetering van de bewakingsapparatuur, betere geneesmiddelen en een goede opleiding van de anesthesioloog en diens medewerkers. Toch zijn complicaties niet altijd te voorkomen.
Complicaties kunnen zijn:
- beschadiging van het gebit door het inbrengen van het beademingsbuisje;
- beklemming van een zenuw in uw arm of been door een ongelukkige houding tijdens de operatie. Hier kunt u tintelingen en krachtverlies aan overhouden.
Ernstige complicaties door de anesthesie hangen vaak samen met uw gezondheidstoestand voor u werd geopereerd. Vraag uw anesthesioloog gerust of de anesthesie voor u bijzondere risico's met zich meebrengt.
Over de ruggenprik bestaan nogal wat misverstanden. Veel mensen denken dat het erg pijnlijk is. De meeste patiënten die op deze manier zijn verdoofd, vinden het erg meevallen. Alleen de prik door de huid (voor de huidverdoving) wordt als pijnlijk ervaren, het inspuiten van de huidverdoving geeft kortdurend een drukkend en branderig gevoel. Voordat u wordt verdoofd, wordt u op de bewakingsapparatuur aangesloten en krijgt u een infuus in een arm.
Er bestaan twee soorten ruggenprikken:
- spinale ruggenprik;
- epidurale ruggenprik.
Er is ook een combinatie van beide mogelijk, dit zal de anesthesioloog met u bespreken.
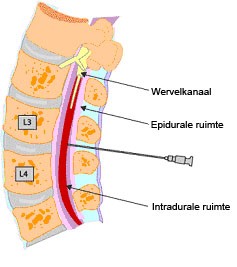
De meest bekende ruggenprik is de spinaal of spinale anesthesie. Deze techniek wordt gebruikt bij operaties die vanaf het navelgebied in het onderlichaam plaatsvinden. Tijdens de ruggenprik kan het gebeuren dat er een zenuw geraakt wordt en u een schokje door een been of bil voelt gaan. Dit kan verder geen kwaad.
Als de verdoving is ingespoten, merkt u eerst dat uw benen warm worden en gaan tintelen. Later worden ze gevoelloos en slap. Wel blijft u bij bewustzijn. Als u dat wilt, kunt u wel een slaapmiddel (sedatie) krijgen zodat u ‘niet alles meemaakt’.
Afhankelijk van het gebruikte medicijn kan het 2 tot 6 uur duren voordat de verdoving uitgewerkt is.
Bijwerkingen spinale ruggenprik
Het kan voorkomen dat een spinale ruggenprik bij u onvoldoende werkt. Soms kan de anesthesioloog nog wat extra verdoving via een tweede ruggenprik bijgeven. Mocht het niet voldoende zijn, dan krijgt u er eventueel plaatselijke huidverdoving, extra pijnstillers via het infuus of narcose bij. De anesthesioloog zal dat met u overleggen.
De spinale ruggenprik kan enkele bijwerkingen geven:
- lage bloeddruk: de anesthesioloog is hierop voorbereid en zal maatregelen nemen tegen een lage bloeddruk;
- verdoving breidt zich verder uit dan bedoeld. U merkt dat doordat uw handen gaan tintelen. Misschien kunt u wat moeilijker ademhalen; u krijgt dan extra zuurstof. Meestal zijn de klachten daarmee opgelost;
- niet spontaan kunnen plassen; dit wordt in de gaten gehouden met een echoapparaat en eventueel wordt de blaas via een slangetje (zowel bij spinaal als epiduraal) geleegd.
Complicaties spinale ruggenprik
Ondanks de grote zorgvuldigheid waarmee een ruggenprik wordt gegeven zijn complicaties niet altijd te voorkomen:
- rugpijn op de plaats waar de prik is gegeven. De klachten verdwijnen meestal binnen enkele dagen;
- hoofdpijn. Deze onderscheidt zich van ‘gewone’ hoofdpijn doordat de pijn minder wordt bij platliggen, en juist erger wordt bij overeind komen. Meestal werkt paracetamol onvoldoende. Zijn de klachten zo erg dat u in bed moet blijven, dan moet u zo snel mogelijk contact opnemen met de anesthesioloog. U krijgt dan weer een ruggenprik en hiermee verdwijnt de hoofdpijn binnen een kwartier.
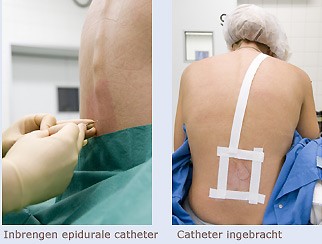
Bij epidurale anesthesie wordt er een dun flexibel slangetje in de rug ingebracht en hierdoor wordt continue een pijnstillend middel toegediend.
Deze methode kan op 2 manieren gebruikt worden:
- pijnbestrijding bij een bevalling en pijnbestrijding rond het middel bij ondraaglijke pijn;
- pijnbestrijding bij grotere operaties wat meestal gecombineerd wordt met algehele narcose.
Tijdens de ruggenprik kan het gebeuren dat er een zenuw geraakt wordt en u een schokje door een been of bil voelt gaan, dit kan verder geen kwaad.
De epiduraal katheter kan tot 72 uur blijven zitten.
Met deze methode kunt u uw benen gewoon bewegen maar het kan nodig zijn dat u onder begeleiding uit bed komt.
Bijwerkingen epidurale ruggenprik
- Lage bloeddruk, de anesthesioloog is hierop voorbereid en zal maatregelen treffen om de bloeddruk op peil te houden.
- Slaperigheid, jeuk en/of misselijkheid door toegevoegde pijnstiller in epidurale toedieningspuit.
- Verminderde kracht in de benen en tintelingen.
- Niet spontaan kunnen plassen, dit wordt in de gaten gehouden met een echoapparaat en eventueel is katheterisatie nodig.
Complicaties epidurale ruggenprik
- De kans op infectie bij de huid waar de katheter de rug ingaat is klein. Als dit toch optreedt, zal de epidurale katheter worden verwijderd en uw pijnbestrijding zal dan op een andere wijze worden voortgezet.
- Soms blijkt na de operatie dat de epidurale katheter niet op precies de goede plaats zit. Dit merkt u bijvoorbeeld doordat u na de operatie toch pijn blijft houden. Soms is het mogelijk dit te veranderen, als dit niet kan, zal de katheter worden verwijderd.
- In zeldzame gevallen kan er een bloeding optreden in de epidurale ruimte door het gebruik van bloedverdunners.
- Rugpijn op de plaats waar de prik is gegeven. De klachten verdwijnen meestal binnen enkele dagen.
Deze verdoving kan gebruikt worden bij ingrepen aan de arm of hand die dertig tot zestig minuten duren. De verdoving gaat als volgt.
U krijgt een infuusnaald ingebracht in de hand of arm die geopereerd moet worden. In uw andere hand krijgt u ook een infuusnaald voor het geval er medicijnen ingespoten moeten worden. Om de te opereren arm wordt een soort bloeddrukband (manchet) aangebracht. Met een speciale zwachtel wordt uw arm bloedleeg gemaakt. De band wordt opgepompt en via het infuus krijgt u een verdovingsmiddel ingespoten, dit kan een brandend en prikkend gevoel geven. De verdoving verspreidt zich via de bloedbaan naar de zenuwen en verdooft op die manier de arm.
Na 10 minuten werkt de verdoving. Uw hele arm en hand zijn gevoelloos. U kunt ze niet bewegen. De strakke band moet minimaal een halfuur om de arm blijven zitten.
Na afloop van de operatie wordt de druk in de manchet losgelaten. Het bloed stroomt weer terug in uw arm en hand. Binnen 2 minuten is de verdoving uitgewerkt.
Krijgt u pijn nadat de verdoving is uitgewerkt, dan kunt u een pijnstiller vragen aan de verpleegkundige.
Complicaties biers blok
Door het te snel loslaten van de manchet, kan het verdovingsmiddel verder in het lichaam in de bloedbaan komen. Hierdoor kunt u klachten krijgen als oorsuizen, metaalsmaak in de mond, jeuk, stijf wordende lippen en mond. Ook kunnen uw lippen blauw zien. Dit kan goed behandeld worden met medicatie.
Een arm of hand kan worden verdoofd door de zenuwknoop (plexus) die naar de arm loopt tijdelijk uit te schakelen. Dit gebeurt door rond de zenuwen een verdovingsmiddel te spuiten, bijvoorbeeld in de oksel, hals of onder het sleutelbeen (afhankelijk van de plaats waar u geopereerd wordt). Deze vorm van anesthesie noemt men plexus anesthesie van de arm.
Om u tijdens de operatie zo nodig andere medicijnen te kunnen toedienen krijgt u een infuusnaald in de andere arm.
De huid wordt eerst schoongemaakt met een ontsmettingsmiddel. Daarna prikt de anesthesioloog met een naald op de plaats waar de zenuwen lopen die naar de arm gaan.
Dit doet de anesthesist onder begeleiding van een echoapparaat en/of een zenuwstimulator. Met het echoapparaat worden de zenuwen en bloedvaten zichtbaar en weet de anesthesioloog waar hij moet prikken.
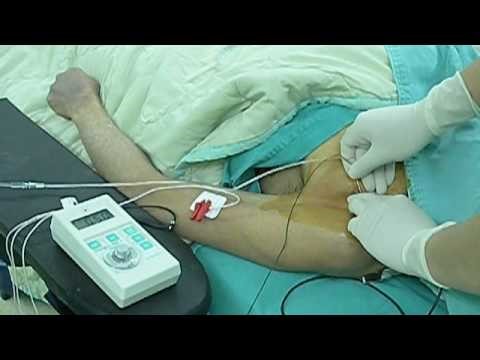
Met de zenuwstimulator wordt met een klein stroompje de zenuw gestimuleerd en u merkt dat uw arm of hand onwillekeurig beweegt. Als u tintelingen in de arm of de hand voelt dan moet u zich niet bewegen en dit direct melden. De anesthesioloog weet dan dat de naald op de goede plaats zit en dan kan de verdoving ingespoten worden (dit kan ook een tintelend of drukkend gevoel geven). Korte tijd later merkt u dat de arm of hand gaat tintelen en warm wordt. Later verdwijnt dit gevoel en kunt u de arm en hand niet meer bewegen.
Als de verdoving is uitgewerkt kunt u weer bewegen en keert het gevoel weer terug.
De verdoving moet een halfuur inwerken voordat het effect optimaal is. Tijdens de operatie blijft u wakker, maar u kunt ook een slaapmiddel krijgen als u dat liever heeft.
Van de operatie ziet u niets, alles wordt afgedekt met doeken.
Afhankelijk van het gebruikte medicijn kan het 3 tot 12 uur duren voordat de verdoving uitgewerkt is. Daarbij kan pijn optreden, wacht niet te lang om een pijnstiller te vragen.
Na een plexus-anesthesie van een arm of hand is het niet altijd nodig in het ziekenhuis te blijven totdat de verdoving uitgewerkt is. Dat hangt af van de operatie die bij u is uitgevoerd.
Zolang de arm of hand verdoofd is, moet u hem in een draagdoek (mitella) houden.
Bijwerkingen plexus anesthesie
Afhankelijk van de plaats waar de zenuwknoop is verdoofd, kunnen er bijwerkingen optreden. Hierdoor kunnen de volgende verschijnselen optreden:
- het ooglid gaat hangen;
- het oog kan tranen en u hebt wazig zicht;
- de mondhoek kan gaan hangen;
- kriebelhoest;
- schorre stem;
- bloedstolsel op de plaats van het prikken.
Deze verschijnselen verdwijnen weer als de verdoving uitwerkt.
Complicaties plexus anesthesie
- Onvoldoende pijnstilling
Het kan voorkomen dat de verdoving bij u onvoldoende werkt. Soms kan de anesthesioloog nog wat extra verdoving bijgeven. In andere gevallen is het beter om voor een andere anesthesievorm te kiezen, bijvoorbeeld narcose. De anesthesioloog zal dat met u overleggen. - Postoperatieve tintelingen
Door irritatie van de zenuwen door de prik of door de gebruikte medicijnen, kunt u nadat de verdoving is uitgewerkt nog enige tijd last houden van tintelingen in de arm en de hand. Deze tintelingen verdwijnen meestal in de loop van weken of maanden vanzelf. - Overgevoeligheidsreacties
U kunt overgevoelig zijn voor de gebruikte verdovingsmiddelen. Meestal is de overgevoeligheidsreactie goed te behandelen met medicijnen. - Toxische reacties
De zenuwen die verdoofd moeten worden, lopen vlakbij grote bloedvaten. In zeldzame gevallen is het mogelijk dat een deel van het verdovende medicijn direct in de bloedbaan komt. Dit veroorzaakt een metaalachtige smaak, tintelingen rond de mond, een slaperig gevoel, hartritmestoornissen, trekkingen en uiteindelijk bewusteloosheid. Dit is goed te behandelen met medicijnen.
Bij sommige operaties is het ook mogelijk om een plaatselijke verdoving te geven. Dit is afhankelijk van de soort operatie die u krijgt.
De volgende zenuwblokkades kunnen gebruikt worden:
- penisblok, deze verdoving wordt gegeven bij een besnijdenis;
- nervus inguinalis, bijvoorbeeld bij liesbreukoperaties;
- nervus femoralis, bijvoorbeeld bij knieoperaties;
- nervus ischiadicus, bijvoorbeeld bij knieoperaties;
- voetblok, bij operaties aan de voet;
- wondverdoving, tijdens de operatie wordt verdoving in de wond gegeven.
Na de operatie brengen de anesthesioloog en de anesthesiemedewerker u naar de uitslaapkamer (ook wel verkoeverkamer/ recovery genoemd). Dat is een aparte ruimte vlakbij de operatiekamer.
Gespecialiseerde verpleegkundigen zien erop toe dat u rustig bijkomt van de operatie. U bent aangesloten op bewakingsapparatuur. Soms loopt er een slangetje door uw neus om uw maag te ontlasten of om u extra zuurstof te geven.
Zodra u voldoende wakker bent uit de narcose en als de controles stabiel zijn, gaat u terug naar de afdeling. Soms is het nodig om enige tijd naar de Intensive Care (IC) afdeling te gaan. Dit is afhankelijk van de aard en het verloop van de operatie. Zowel op de Intensive Care als op de verpleegafdeling kunt u bezoek ontvangen. Als u nog dezelfde dag naar huis mag, zorgt u er dan voor dat u door een volwassene naar huis begeleid wordt en dat u niet alleen thuis bent.
U moet met een aantal dingen rekening houden:
- regel vervoer per taxi of eigen auto, maar rijd niet zelf!;
- doe het thuis de eerste 24 uur na de operatie rustig aan;
- bestuur geen machines;
- neem geen belangrijke beslissingen;
- eet en drink licht verteerbare voedingsmiddelen.
Het is heel gewoon dat u zich na een operatie nog een tijdlang niet fit voelt. Dat ligt niet alleen aan de anesthesie, maar ook aan de ingrijpende gebeurtenis die iedere operatie nu eenmaal is. Het lichaam moet zich in zijn eigen tempo herstellen. Dat heeft tijd nodig.
